« lun. 03 sept. - dim. 09 sept. | Page d'accueil
| lun. 17 sept. - dim. 23 sept. »
15/09/2007
Cas clinique, ce que j’ai proposé (partie 3)
Le traitement !
Le traitement !
Le traitement !
Bon, vous avez mangé votre pain blanc avec les deux premières parties, car les options thérapeutiques des syncopes vaso-vagales sont d’autant plus nombreuses qu’aucune ne marche vraiment.
Cet éventail se compose de mesures hygiéno-diététiques, de médicaments, et parfois de l’implantation d’un stimulateur cardiaque.
Le tilt-test permet d’orienter le traitement
Un tilt-test positif va grosso modo l’être selon 4 modalités différentes qui vont plus ou moins orienter vers le choix d’un traitement que je vais détailler un peu plus tard.
Primo : une réponse cardioinhibitrice.
Dans ce cas, c’est la bradycardie qui fait syncoper.
Secundo : une réponse vasodépressive.
Dans ce cas, c’est l’hypotension qui fait syncoper.
Tertio : une réponse mixte.
Dans ce cas, c’est donc, comme son nom l’indique, l’association d’une hypotension et d’une bradycardie qui fait syncoper.
Quarto (et pas « quattro », comme la voiture) : le POTS (Postural Orthostatic tachycardia Syndrome).
C’est dans ce cas particulier uniquement que l’on parle de « dysautonomie », si l’on veut être puriste. On observe alors une diminution lente et progressive de la tension artérielle avec une accélération de la fréquence cardiaque avant que le patient finisse par syncoper.
Quelles mesures préventives, et hygiéno-diététiques conseiller ?
- Augmentation de la prise de sel et d’eau (pour augmenter la volémie). C’est bien, sauf chez les insuffisants cardiaques et les hypertendus.
- Bas de contention (pour diminuer la capacité du système veineux des membres inférieurs, en théorie très bien dans les réponses vasodépressives). Sans risque mais insupportable en été et ridicule sur la plage, surtout avec la petite dentelle pour les hommes.
- «Handgrip » et « Crossing legs » : petits exercices à pratiquer quand les symptômes arrivent. Bien, mais il faut être assez lucide et rapide pour les faire.
- « Tilt training » : méthode d’entraînement progressive qui vise à recréer a minima les conditions d’un tilt test pour se désensibiliser, en quelque sorte.
- Inclinaison du lit (tête en haut, pieds vers le bas avec un angle de 30-45°). Le problème, c’est qu’il faut dormir avec une ceinture de sécurité. Pas très pratique.
- Correction des facteurs favorisants. Probablement le plus efficace : correction d’une hypovolémie, suppression de médicaments inutiles (psychotropes, hypotenseurs…), optimisation de la glycémie, antalgie efficace en cas de besoin, recherche et éventuellement correction des situations stressantes…
Quels traitements utiliser ?
- 3 traitements ont montré leur intérêt dans au moins un essai de bonne qualité : atenolol, midodrine et paroxétine. Pour ma part, je suis très pro beta-bloquants, et c’est ce que je donne en première intention. Le choix semble être paradoxal mais il est assez logique. En effet, cette classe de médicaments va diminuer l’hypercontractilité cardique que l’on observe dans le phénomène de Bezold-Jarish, et donc in fine les conséquences de l’arc réflexe. Le choix de la molécule reste une affaire de croyance personnelle. Mon premier maître à penser aimait beaucoup le pindolol. Pour ma part, j’aime bien le bisoprolol. Mais les choses ne sont pas très claires, ainsi l’efficacité du metoprolol a été remise en cause dans l’essai POST, datant de 2006. Qu’en est il des autres beta-bloquants ?
- Certains utilisent carrément des corticoïdes. Je n’ai jamais essayé, et je pense que je ne le ferai jamais.
- L’implantation d’un stimulateur cardiaque. C’est en théorie l’arme absolue pour lutter contre les syncopes cardioinhibitrices. Mais là aussi, les choses ne sont pas très claires comme le montre l’essai récent VPS II qui est négatif.
Pour en revenir (enfin) à ma patiente :
- Je l’ai rassurée, ainsi que sa fille en leur décrivant sommairement l’arc réflexe (j’ai pris la métaphore du cheval avec ses rênes), la relative bénignité du problème (bien que la qualité de vie de ces patients en soit souvent pas mal affectée) et en leur expliquant l’intérêt de majorer les beta-bloquants.
- Je lui conseillé l’utilisation de bas de contention (on arrive en hiver).
- J’ai quand même demandé à sa fille de prendre une consultation neuro pour dépister une pathologie dégénérative.
Pour l’instant, je n’ai reçu ni faire part, ni coup de fil de leur avocat.
°0°0°0°0°0°0°0°0°
Pour en savoir plus, cet article brésilien est fabuleux. Sinon, j'ai utilisé ces 3 références (ici, ici, et ici).
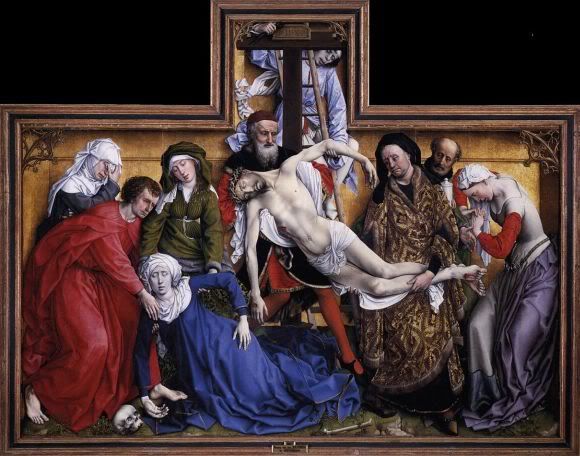
Et pour finir, le tilt-test le plus célèbre de l'histoire:
Déposition.
Rogier van der Weyden. 1435
Musée du Prado, Madrid.
16:50 Publié dans Médecine | Lien permanent | Commentaires (6)
14/09/2007
RIP.
Lyon vient de perdre un de ses enfants.
Jacques Martin, c’était certes ça :
Mais avant, n’oublions pas qu’il a fait ça aussi :
08:00 Publié dans Télévision | Lien permanent | Commentaires (2)
13/09/2007
Cas clinique, ce que j’ai proposé (partie 2).
La normalité de l’ensemble du bilan cardiaque, l’ancienneté des épisodes, la notion d’évènements déclencheurs (sauf pour les 3 dernières crises), et la positivité du tilt test orientent donc vers le diagnostic de syncopes vaso-vagales.
Ce type particulier de syncope est la conséquence d’un dérèglement de la subtile mécanique du système neuro-circulatoire.
Comme l’a dit fort justement Edouard, c’est ce système archaïque mais délicat qui a permis que l’homme quitte son statut de quadrupède.
En effet, mine de rien, quand nous nous levons d’une position couchée, nous déplaçons environ 500-800 ml de sang vers le système veineux splanchnique et celui des membres inférieurs, ce qui occasionne une baisse du débit cardiaque de 40% environ. Si le système nerveux autonome ne régulait pas automatiquement le débit cardiaque (par une action directe sur le cœur et la vasomotricité périphérique), nous syncoperions presque à coup sûr à chaque changement de position.
Depuis l’époque des traces de pas découvertes en Tanzanie, à Laetoli (environ 3.7 millions d’années), le système a eu le temps de faire ses preuves, même si parfois on observe quelques ratés.

De quoi se constitue ce système ?
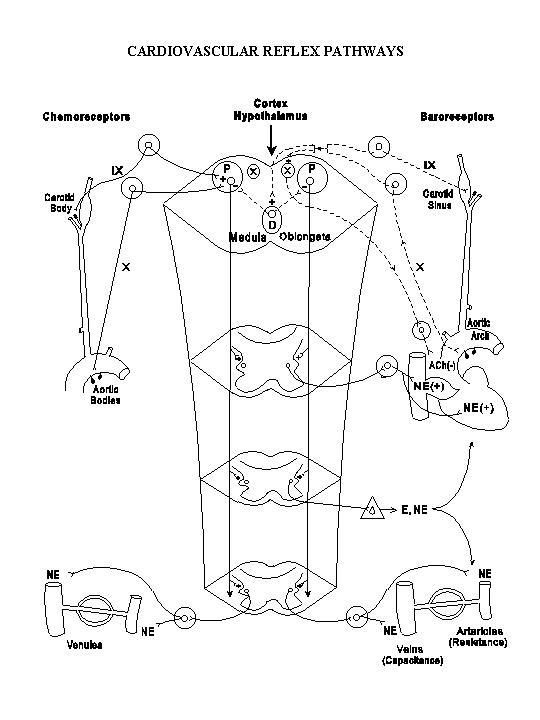
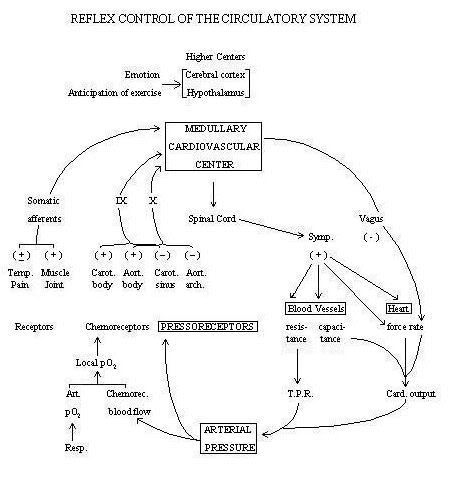
Il s’agit d’un arc réflexe, on trouve donc un système afférent, un système intégrateur et un système efférent.
Le système afférent est constitué d’une myriade de récepteurs dont les plus importants sont les:
- barorécepteurs artériels (récepteurs sensible à la pression intra artérielle). Les plus connus sont ceux du sinus carotidien qui stimulent le glosso-pharyngien (IXème paire) et ceux de l’arche aortique qui stimulent le nerf vague (Xème paire). Ces récepteurs sont inhibiteurs sur le système cardiovasculaire. C'est-à-dire qu’en cas d’augmentation de la pression artérielle locale, ils vont inhiber le système cardiaque (inotropisme négatif et effet bradycardisant, notamment) et le système vasculaire (vasodilatation), ce qui va avoir tendance à faire baisser la tension artérielle.
- chémorécepteurs artériels (sensibles au pH, à la pO2 et à la pCO2 intra artérielles). Ils sont aux mêmes endroits et utilisent les mêmes voies que les précédents.
- mécanorécepteurs atriaux et ventriculaires. Ces récepteurs sont sensibles à la distension des oreillettes et des ventricules cardiaques. Leur stimulation va provoquer des effets diverses (vasodilatation, bradycardie, hypotension et libération des fameux peptides natriurétiques, notamment).
- récepteurs à la douleur. Une douleur superficielle va avoir tendance à stimuler le système sympathique (augmentation de la pression artérielle et tachycardie), alors qu’une douleur profonde, viscérale va plutôt avoir tendance à faire le contraire. Première petite aparté. Je n’ai pas vraiment d’explication « finaliste » à ce dernier arc réflexe, mais le premier est lumineux : une douleur superficielle, possible conséquence d’une agression (un coup de griffe de lionne, par exemple) va stimuler le système et ainsi permettre une fuite plus rapide. Deuxième petite aparté : les douleurs profondes (néoplasiques par exemple, ou simplement fonctionnelles) vont donc avoir tendance à aggraver/déclencher des malaises neurocardiogéniques.
- afférences corticales. Cette origine « haute » explique une partie du caractère « affectif » que comporte l’ensemble de l’arc réflexe. La décharge de stress (sudation, palpitations, moiteur des mains) provoquée par l’apparition de l’être aimé ou de la lionne en est la conséquence. D’où l’importance de dépister des facteurs favorisants émotionnels dans la recherche de la cause d’une syncope vaso-vagale (émotion forte, angoisse peur…).
Le système intégrateur se situe à différents niveaux du système nerveux sous cortical : tronc cérébral, moelle épinière. Je ne vais pas rentrer dans des détails qui dépassent très largement mes compétences de cardiologue. Le système nerveux secoue tout ça dans un gros shaker et restitue l’information aux organes cibles par les voies efférentes.
Les voies efférentes sont très schématiquement doubles.
- D’un côté le système parasympathique via le nerf vague (toujours le X) va libérer de l’acétylcholine (ACh sur les schémas) au niveau du cœur, ce qui aura une action bradycardisante quasi exclusive.
- De l’autre côté, le système orthosympathique, médié par la noradrénaline (NE sur les schémas), va avoir des effets bien plus diversifiés : tachycardie, inotropisme positif, vasoconstriction artérielle et veineuse. Tout cela tend vers une augmentation du débit cardiaque, de la pression artérielle et in fine du débit artériel dans les organes nobles (cœur et cerveau).
Pour résumer sur deux schémas :
Schémas empruntés ici.
On se lève, les récepteurs artériels (je n’ai pas parlé des récepteurs situés dans les articulations, ni des autres systèmes neuro-endocrines pour ne pas surcharger) vont envoyer l’information au système nerveux central, qui va inhiber le système parasympathique et stimuler l’orthosympathique. Les centres supérieurs (notamment le cortex) facilitent cette adaptation par "anticipation". En effet, juste avant de vous lever, vous aviez pensé que vous alliez le faire (vous suivez ?). Ils stimulent alors eux aussi tout le système cardiovasculaire.
Le cœur va s’accélérer et battre plus fort, la tension artérielle va augmenter.
On s’est levé, tout s’est bien passé.
Mais parfois, le système s’emballe au niveau des récepteurs ou du centre intégrateur, ce que l’on comprend très bien quand on regarde l’énorme flot continu d’informations que ce dernier doit gérer.
Une « hypersensibilité » du système, par exemple des barorécepteurs artériels, va provoquer une stimulation excessive du parasympathique et/ou une inhibition excessive, elle aussi, de l’orthosympathique, d’où bradycardie et/ou hypotension et syncope.
Une trop forte émotion (la lionne), une déshydratation (la marche dans la savane, l’absence de points d’eau), une douleur, une distension gastrique trop importante (Sacha le glouton), une position couchée trop prolongée (se mettre à 4 pattes pour boire), la déglutition (boire et manger), la miction, la défécation, les douleurs digestives,… vont avoir donc tendance à dérégler le système.
L’exemple classique, dont le seul nom fait frémir d'effroi tous les anesthésistes (notamment les bègues et/ou ceux qui ont un cheveu sur la langue) est celui du réflexe de Bezold-Jarisch.
Imaginons un patient un peu stressé au bloc, les jambes pendantes pendant la rachi-anesthésie, imaginons que l’anesthésiste lui fasse un peu mal (c’est une fiction, ne l'oublions pas), imaginons aussi que le patient est un peu déshydraté, un peu vide.
Son système intégrateur va donc être bombardé de noradrénaline.
Son cœur va battre vite et fort, tellement que les mécanorécepteurs vont être stimulés et vont transmettre l’information « on est distendu à fond » au système intégrateur (ici le tractus nucleus solitarius dans le tronc cérébral). Le centre va donc en déduire qu’il faut calmer le système, il stimule donc le nerf vague et inhibe l’orthosympathique. D’où bradycardie, vasodilatation périphérique, inotropisme négatif. Le problème est que le patient est déjà un peu vide (de manière relative car le sang reste coincé dans les jambes pendantes, et de manière absolue, si il est un peu deshydraté). La tension va donc baisser de manière excessive, combiné à la bradycardie ça va provoquer une belle syncope. L’anesthésiste, déjà un peu stressé (15 expressos depuis le matin), un peu vide lui aussi (il est debout pour piquer) et un peu stimulé par sa vessie pleine, va lui aussi syncoper, entraînant son IADE qui est dans les mêmes conditions que lui.
Quand le chirurgien arrive au bloc, il se retrouve donc devant ce tableau incroyable : une IBODE immobile, tel l’âne de Buridan, ne sachant pas qui réanimer en premier : l’anesthésiste, l’IADE, ou le patient.
Pour être complet, il existe d’autres conditions qui peuvent aggraver, ou même créer les conditions d’une syncope vaso-vagale.
D’ailleurs, dernier aparté, je ne l’ai pas dit avant, mais la syncope vasovagale n’est qu’un tableau clinique parmi des dizaines d’autres qui rentrent dans l’immense cadre des « syndromes neuro-cardiogéniques », mais je ne vais pas en parler (ouf !).
Quelles sont donc ces autres conditions, dont je n’ai pas parlé ?
Petite liste très incomplète :
- atteintes du système nerveux périphérique (Diabète, alcoolisme, toxiques…)
- atteintes dégénératives du système nerveux central (Parkinson, Alzheimer, Shy-Drager)
- médicaments (diurétiques, vasodilatateurs, psychotropes…)
- hyperthyroïdies, myélome multiple…
- Les insuffisances veineuses des membres inférieurs (par effet de stase sanguine)
Il y en a des centaines d’autres.
Comme j’en ai marre, il y aura finalement une troisième partie : le traitement (et ce que je lui ai proposé, in fine).
11:05 Publié dans Médecine | Lien permanent | Commentaires (5)