« 2007-03 | Page d'accueil
| 2007-05 »
14/04/2007
Reconnaître une TV.

Ca, c’est un vrai problème d’homme.
En fait, surtout un problème de cardiologues et d’urgentistes.
La TV, ou tachycardie ventriculaire est un trouble du rythme cardiaque grave potentiellement mortel à court terme (voire très court terme).
Il faut donc savoir la reconnaître sur un ECG, pour prendre les mesures qui s’imposent.
L’appareil à ECG, invention géniale de Willem Einthoven, date de 1901-1902, soit un âge de près de 106 ans (comme vous pouvez le voir sur la photo, les externes de l'époque devaient passer des heures pour installer le patient et obtenir un tracé !).
Et pourtant, on publie toujours des articles pour trouver le meilleur algorithme afin de mieux diagnostiquer ces fameuses TV.
En effet, il n’est pas toujours simple d’analyser correctement une tachycardie à complexe large (classiquement, QRS>120 ms) pour la rattacher à une tachycardie sinusale (mais le plus souvent une tachycardie supra ventriculaire, acronyme: TSV) associée avec un bloc de branche préalable ou fréquence dépendant, ou à une tachycardie ventriculaire.
Le dernier article en date (Vereckei A. et coll. Application of a new algorithm in the differential diagnosis of wide QRS complex tachycardia. Eur. Heart J. 2007 ; 28: 589-600) propose une approche qui serait meilleure que celle proposée par les frères Brugada en 1991 (Brugada P. et coll. A new approach to the differential diagnosis of a regular tachycardia with a wide QRS complex. Circulation 1991; 83: 1649 – 1659).
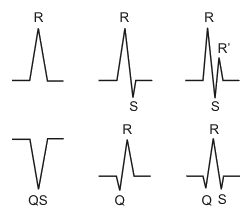
D'abord, deux petits rappels sur la nomenclature des complexes analysés sur un ECG, comme cela, tout le monde parle de la même chose:
On va ensuite éliminer d’emblée les cas “simples”, ceux ou l’on ne peut pas se tromper devant une tachycardie à complexes larges :
1. Lorsque l’on retrouve:
· Une dissociation auriculo-ventriculaire (mais cet aspect est rarement vu : seulement 21% des TV dans la série de Brugada et Coll.). On arrive à voir des ondes p moins nombreuses que les QRS.
· Des complexes de capture
Une onde p arrive à se frayer un chemin entre les complexes ventriculaires et parvient à conduire un QRS sinusal fin.
· Des complexes de fusion
Idem, mais le QRS sinusal fin fusionne avec un complexe ventriculaire. On obtient un QRS qui a une morphologie intermédiaire entre les deux.
La messe est dite, vous êtes en face d’une tachycardie ventriculaire.
2. Lorsque l’on a en sa possession un ECG ancien qui permet de comparer la morphologie des QRS avec l’ECG actuel (c’est malheureusement rare)
3. Lorsque l’on voit « partir » la tachycardie à complexes larges.
Là aussi, c’est facile, il suffit de comparer les QRS et analyser le démarrage (par exemple phénomène R/T)
Bon, ce n’est pas toujours aussi simple, c’est là qu’interviennent ces fameux algorithmes.
Le premier algorithme dont j’ai entendu parlé est celui de mon premier patron de cardiologie.
Appelons le « Algorithme de tuvoituvois » pour préserver son anonymat.
Il avait le mérite d’être simple :
« Tu vois, toute tachycardie à complexes larges est une TV jusqu’à preuve du contraire. Tu as raison dans 80% des cas, tu vois ».
Bon, vu comme ça, c’est un peu frustre, pas de quoi faire un papier dans Circulation.
Mais il faut le garder en mémoire, il faut toujours se méfier d’une tachycardie à complexes larges.
Deuxième algorithme, celui des frères Brugada.
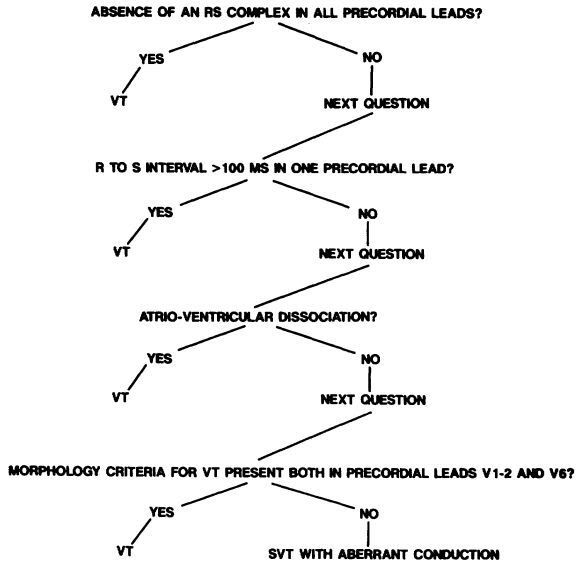
Plus complexe, il prend en compte 4 critères mais vaut le coup d’être analysé.
1. Absence d’un aspect RS sur l’ensemble des dérivations précordiales (V1-V6 donc).
Un RS, c’est ça.

Si vous n’en voyez pas (au moins un), c’est une TV
Sinon, on passe au critère 2.
2. Intervalle RS > 100 msec sur une dérivation précordiale
On mesure le RS du début de R, à la pointe de S.
Si RS > 100 msec, c’est une TV (comme en dessous).
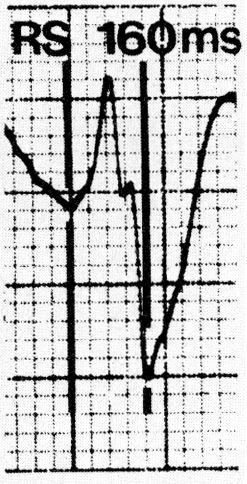
Sinon, on passe au critère 3.
3. Présence d’une dissociation auriculo-ventriculaire ?
On l’a déjà vu.
Si oui, c’est une TV.
Sinon, on passe au critère 4
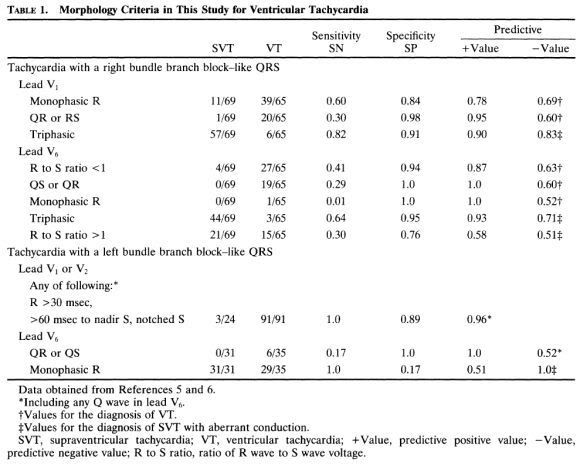
4. Critères morphologiques d’une TV présents à la fois en V1-V2 et V6.
C’est là que ça se complique et que l’on se rend compte que les Brugada nous ont mené en bateau dès le début. En effet, une analyse en 4 points peut paraître simple et attrayante, mais ces fameux critères morphologiques sont très nombreux et pas simples à retenir.
J’ai eu la flemme de les retranscrire, je vous ai donc mis le tableau de la publication originale.
En gros, il faut espérer faire le diagnostic avant d’arriver au critère 4, sinon votre patient a amplement le temps de passer l’arme à gauche.
Enfin, troisième algorithme, celui publié dernièrement.
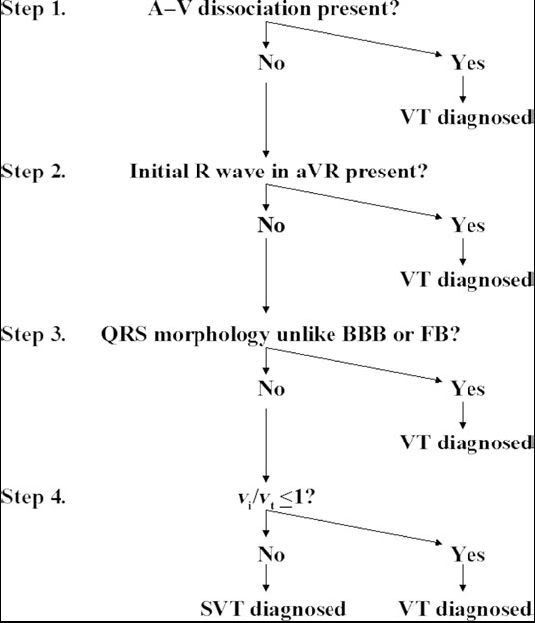
4 critères là aussi.
On va voir si ils se fichent de notre figure, eux aussi.
1. Présence d’une dissociation auriculo ventriculaire ?
C’est donc un classique, maintenant.
Si oui, c’est une TV.
Sinon, on passe au critère 2.
2. Présence d’une onde R initiale dans la dérivation aVR ?
Ca ressemble à ça :
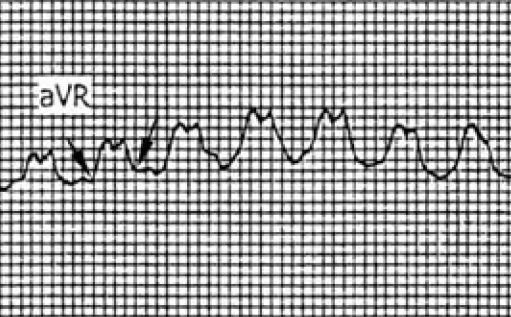
Si oui, c’est une TV.
Sinon, on passe au critère 3.
3. La morphologie des QRS n’est pas en faveur d’un bloc de branche, ou d’un bloc fasciculaire.
Là aussi, ce critère fait appel à de nombreux sous critères. Mais qui ne sait pas reconnaître un bloc de branche ou un bloc fasciculaire ? Pour ceux là, j’ai ressorti les critères publiés dans l’article. Vous verrez, ce ne sont que des notions connues !


Donc, si ça ne leur ressemble pas, c’est une TV.
Sinon, on passe au critère 4.
4. Vi/Vt <1
C’est un critère dont je n’avais jamais entendu auparavant (et toi, Doudou ?), mais dont les auteurs semblent très fiers.
Ils mesurent la différence d’amplitude du QRS sur les 40 premiers ms (c’estVi) et sur les 40 derniers msec (c’est Vt) d’un même QRS.
Si Vi/Vt ≤ 1, c’est une TV. Sinon, c'est une TSV (SVT en anglais).
Petit exemple :
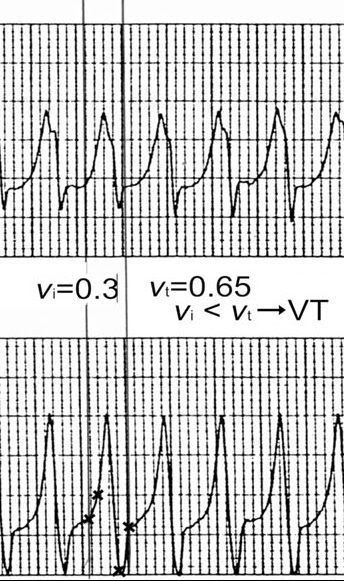
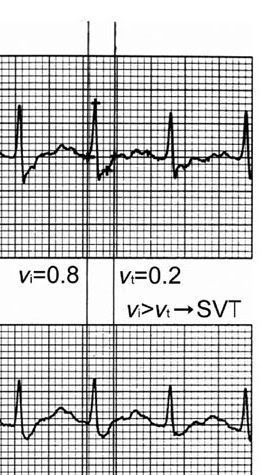
Evidemment, la difficulté est de repérer ces fameux premiers et derniers 40 msec…
Sinon, vous pouvez rassurer la famille qui vous a observé analyser l’ECG pendant près de ¾ d’heures alors que le patient s’étouffait : ce n’est pas une TV !
Si vous avez réussi à terminer la lecture de cette note, c’est que vous êtes soit un maniaque grave, soit un électrophysiologiste actuel ou en devenir.
Félicitations !
La prochaine fois, je vous donnerai la recette pour faire la pâte à sel, ce sera plus simple (et j’aurai moins mal au crâne qu’actuellement).
20:40 Publié dans Médecine | Lien permanent | Commentaires (11)
Monseigneur.

Tous ceux qui travaillent dans un service, hospitalier ou privé savent qu’il existe mille et une traditions et surnoms donnés à untel ou untel.
Les traditions vont du verre rempli d’un peu de sel pour éloigner le mauvais sort à la fameuse chambre maudite ou tous les patients qui sont morts plus ou moins récemment en réanimation, y seraient morts, justement.
En fait, une fois trouvée cette chambre (dans la réa privée ou je travaille, c’est la chambre 34), l’inconscient collectif oublie tous les décès survenus ailleurs pour ne retenir que ceux de la dite chambre, augmentant ainsi son supposé pouvoir maléfique.
Les médecins, c’est pareil.
Moi, je suis classé « noir » ou « chat noir » partout ou je passe.
Dès que les équipes de nuit arrivent en réa et me voient, une ou deux infirmières lancent invariablement un « non, encore lui !» avec un air mi souriant, mi inquiet.
Pour les surnoms, j'en ai deux.
J’ai déjà parlé d’un ici, c’est « Pistou ». Ne demandez pas, c’était chambre 34 que cela s’est passé.
L’autre, que j’ai découvert en surprenant une conversation entre les infirmières est « Monseigneur Passmore », ou plus simplement « Monseigneur » .
Je leur ai demandé pourquoi.
Peu de temps après ma première garde (ou j’ai intubé une patiente, chambre 34...), j’ai retrouvé l’aumônier de la clinique que je connaissais de vue (c’était l’ancien aumônier du CHU). En discutant avec lui, il paraît que j’avais les mains jointes devant mon bidon, un peu comme un prélat.
D’où le surnom. En plus, elles me disent que ça me va bien.
Un Prince de l’Eglise, ça aurait pu être pire…
Elles donnent des surnoms à d'autres, beaucoup moins sympathiques.
En plus, je crois qu’elles associent inconsciemment mes deux fonctions, la réelle, celle de médecin, et la fantasmée, celle d’écclésiastique lorsque survient un décès lors d’une de mes gardes.
Intubation puis extrême onction, en quelque sorte.
Ce n'est heureusement pas très fréquent, mais comme vous le savez, les superstitions et les croyances défient les lois statistiques.
Pourtant cette nuit, durant laquelle je n’ai pas dormi (comme assez souvent), j’ai fermé les yeux d’un patient, chambre 38.
Mais 38, n’est ce pas 34+4 ?
10:35 Publié dans Médecine | Lien permanent | Commentaires (4)
13/04/2007
Comme tout le monde.
Je vais vous raconter une histoire que l’on m’a rapportée ce soir.
L’histoire se termine bien, en un sens.
Il était une fois (ainsi commencent toutes les bonnes histoires) un homme de 62 ans, sans antécédent particulier qui se plaignait d’avoir de grosses jambes.
Il va voir un médecin, une première pour lui, qui l’examine et lui trouve en effet de grosses jambes, mais aussi une ascite et un gros foie.
« Vous buvez ? » demande le praticien en connaissant déjà la réponse.
« Non, enfin comme tout le monde ».
« Mais oui… »
Le médecin l’adresse à un ami gastro-entérologue.
« Vous buvez ? »
« Non, enfin comme tout le monde ».
« D’accord…»
L’ami gastro-entérologue hoche la tête et annonce au patient qu’il a probablement une cirrhose hépatique. Il faut faire des bilans plus poussés, il l’envoie donc dans un gros centre privé (là même ou je fais mes gardes).
Il voit le résident du service.
« Vous buvez ? »
« Non, enfin comme tout le monde ».
« Pas un peu plus ? » lance-t-il au dessus de son épaule en sortant de la chambre, satisfait d’avoir vu une entrée de plus.
Le patient voit ensuite le chef de service.
« Vous buvez ? »
« Oui, je bois »
Le patron sourit, satisfait et programme les examens.
Le foie est en effet énorme, et qui plus est, une échographie cardiaque retrouve une hypertension artérielle pulmonaire sévère, à près de 80 mm Hg, avec des cavités droites dilatées.
« Oh, le beau cas d’hypertension porto pulmonaire, classique chez le cirrhotique sévère ! ».
Toutefois, les autres examens sont discordants : absence de varices oesophagiennes, pas de diminution spontanée du TP et surtout un cathétérisme hépatique qui ne retrouve pas de gradient porto-cave.
« Vous buvez bien ? »
« Bien oui, comme tout le monde ! »
L’hypertension artérielle pulmonaire assez conséquente motive une consultation cardiologique.
L’auscultation est normale, mais les signes évoquent plutôt, à bien y regarder, une insuffisance cardiaque droite sévère.
On programme un cathétérisme droit et un test au NO (monoxyde d’azote) qui est un vaso-dilatateur, afin de voir si l’on peut faire baisser les pressions, ou si elles sont fixées. Le cathétérisme confirme les 80 mm Hg, les pressions sont fixées et les pressions capillaires bloquées sont normales (ces dernières sont un reflet indirect de la fonction cardiaque gauche).
Le cathétériseur : « Vous fumez ? »
Le patient : « Oui, enfin, comme tout le monde… »
Le cathétériseur satisfait : « Haha ! On va faire une coro ! »
Les coronaires sont normales, mais à l’injection d’iode dans le ventricule gauche, le praticien met en évidence un passage discret, mais indéniable vers le ventricule droit.
Il s’agit donc d’une communication inter-ventriculaire probablement congénitale, passée totalement inaperçue durant 62 ans. Sa localisation, très apicale la rendait extrêmement difficile à voir en échographie cardiaque.
Vous allez me dire, pourquoi personne n’a entendu de souffle ?
Tout simplement car, au stade ou il a consulté, les pressions du cœur droit sont presque devenues égales à celle du cœur gauche, d’où diminution, voire disparition du shunt. C’est juste le stade avant l’Eisenmenger.
Tout les médecins, satisfaits d’avoir trouvé un diagnostic rare et beau se sont donc réunis autour du lit du patient pour lui annoncer la bonne nouvelle : il ne boit pas et fume raisonnablement, comme tout le monde.
Alors qu’ils allaient tous sortir, le patient, un peu impressionné mais content d’être enfin reconnu sobre, pense tout de même à poser à tout cet aréopage une dernière question :
« Et, c’est grave, ce que j’ai ? ».
Ils se regardèrent tous, consternés et gênés, puis le plus âgé et le plus sage des cardiologues lui demanda :
« Vous êtes croyant ? »
Le patient, qui avait compris, eut juste le temps de gémir un « Comme tout le monde… », avant que la porte ne se referme.
***********************
J’ai totalement inventé certaines situations et les dialogues , notamment ceux de la fin, mais le cas clinique est vrai. Personne n'a encore eu le courage de dire au patient la vérité. On discute d'une transplantation coeur-poumons à 62 ans.
21:40 Publié dans Médecine | Lien permanent | Commentaires (3)